Chirurgie du segment postérieur
La membrane épi-maculaire
Une membrane pré-maculaire correspond à la formation d’une très fine pellicule fibro cellulaire, contractile, qui recouvre et plisse et épaissi le centre de la rétine appelé macula. Il s’agit d’une pathologie habituellement liée au vieillissement de l’œil. D’autres causes, plus rares, sont possibles comme la myopie forte, un historique de déchirure rétinienne, de décollement de rétine opéré, d’occlusion veineuse rétinienne, de rétinopathies diabétique ou d’uvéite.
Cette membrane peut entraîner soit des déformations visuelles (lignes déformées ou métamorphopsies) soit une baisse d’acuité visuelle qui s’ agravent progressivement plus ou moins rapidement.
Le diagnostic est basé sur la visualisation de la membrane et son retentissement sur l’anatomie de la macula. L’examen du fond d’œil, la réalisation de photographies de la rétine par l’interposition de filtres et surtout l’OCT sont les moyens communs du diagnostic. Epaississement, plissement, hémorragie et ischémie des fibres optiques sont les signes les plus fréquemment associés à cette membrane .Le traitement est uniquement chirurgical. Il n’y a cependant rarement d’urgence à opérer une membrane épi-maculaire. Le mode d’hospitalisation est ambulatoire. L’anesthésie est dite loco régionale (péri oculaire). L’intervention est réalisée sous microscope opératoire. Elle consiste à retirer dans un premier temps la partie centrale du corp vitré (vitrectomie) puis à réaliser à l’aide de micro-instruments un pelage de cette membrane à la surface de la rétine. Cette chirurgie peut être combinée à une chirurgie de la cataracte lorsque celle-ci est déjà présente de façon à éviter une deuxième intervention chirurgicale quelque mois plus tard. En effet , il est fréquent qu’une cataracte se développe dans l’année suivant l’intervention. L’amélioration visuelle et des déformations est lente (plusieurs mois) après l’intervention.
Le rétinoschsis maculaire du myope
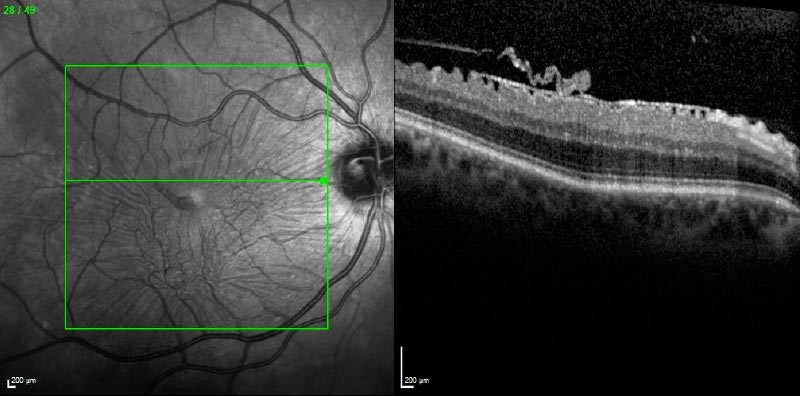
 L’œil myope est un œil trop grand. Lorsque la myopie est importante, sa paroi postérieure de l œil se déforme (staphylome) et perd sa convexité régulière. La rétine maculaire vient également à se déformer. Il apparait une séparation lente des différentes couches rétiniennes maculaires à l’origine du rétinoschisis. Les symptômes sont ceux de toute pathologie maculaire (déformation des images, difficultés à lecture). L’évolution naturelle peut se faire vers l’apparition d un décollement maculaire, d’un trou maculaire voire d’un décollement de rétine par ce trou. L’intervention est relativement similaire à celle de la membrane épi-rétinienne. Le vitré est ôté, une membrane pré maculaire ainsi que la membrane limitante interne pelée. Parfois un tamponnement par gaz à résorption est placé en fin d’intervention. Cette intervention permet d’ameliorer l’anatomie maculaire, la fonction visuelle s’améliore plus lentement (plusieurs mois).
L’œil myope est un œil trop grand. Lorsque la myopie est importante, sa paroi postérieure de l œil se déforme (staphylome) et perd sa convexité régulière. La rétine maculaire vient également à se déformer. Il apparait une séparation lente des différentes couches rétiniennes maculaires à l’origine du rétinoschisis. Les symptômes sont ceux de toute pathologie maculaire (déformation des images, difficultés à lecture). L’évolution naturelle peut se faire vers l’apparition d un décollement maculaire, d’un trou maculaire voire d’un décollement de rétine par ce trou. L’intervention est relativement similaire à celle de la membrane épi-rétinienne. Le vitré est ôté, une membrane pré maculaire ainsi que la membrane limitante interne pelée. Parfois un tamponnement par gaz à résorption est placé en fin d’intervention. Cette intervention permet d’ameliorer l’anatomie maculaire, la fonction visuelle s’améliore plus lentement (plusieurs mois).
Le trou maculaire
Il correspond à un trou qui se forme au centre de la rétine, appelé macula. Il s’agit d’une pathologie survenant au décours d’un décollement postérieur du vitré.
Elle est liée à une adhérence particulière du vitré à la rétine au niveau de la macula.
La survenue d’un trou maculaire entraîne une baisse de l’acuité visuelle, l’apparition d’une tâche sombre centrale ou des déformations des lignes droites. Il sagot d une pathologie qui survient preferntiellement chez la femme entre 50 et 70 ans. De rares trous maculaires sont également observées dans les uites d un traumatisme oculaire violent par contusion.
Le traitement est chirurgical. L’intervention peut dans la majorité des cas être réalisée en ambulatoire sous anesthésie ou loco-régionale. Elle consiste à retirer, sous microscope opératoire, le vitré (vitrectomie) puis à réaliser à l’aide d’une micro-pince un pelage de la membrane limitante interne de la rétine, notamment lorsque le trou est supérieur à 400 microns pour faciliter sa fermeture.
L’intervention se termine par l’injection d’une bulle de gaz fluoré dans l’œil. Votre chirurgien vous demandera parfois de respecter un positionnement strict « face vers le sol »pendant quelques jours afin d améliorer la ssèchement de la macula et d augmenter ses chances de fermetures. Tant que la bulle de gaz est présente , la vision est naturellement tres réduite. La bulle de gaz se résorbera progressivement au cours des semaines qui suivent l’opération. Les voyages en avion et les séjours en altitude sont contre-indiqués tant que persiste une bulle de gaz dans l’oeil. La récupération visuelle se fera très progressivement suite à la résorption complète de la bulle de gaz, souvent sur plusieurs mois. Elle dépendra de l’ancienneté, de la taille du trou et de l’obtention ou non de la fermeture du trou maculaire. Plus de 95% des trous sont refermés après l’intervention.
Le décollement de rétine
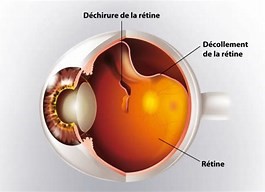 Le décollement de la rétine est le plus souvent provoqué par l’apparition d’une ou plusieurs déchirures rétiniennes périphériques par lesquelles s’infiltre le liquide intraoculaire à l’origine du décollement.
Le décollement de la rétine est le plus souvent provoqué par l’apparition d’une ou plusieurs déchirures rétiniennes périphériques par lesquelles s’infiltre le liquide intraoculaire à l’origine du décollement.
Certaines conditions prédisposent au décollement de rétine : la myopie, la chirurgie de la cataracte, un traumatisme de l’oeil, des antécédents de décollement de la rétine controlatéral, des antécédents familiaux de décollement de rétine.
Le décollement de rétine se manifeste brutalement par la survenue d’une amputation sombre du champ visuel ou la perte totale de la vision lorsque la zone centrale de la rétine (la macula) se soulève justifiant une consultation en urgence. Des signes peuvent précéder ceux du décollement de rétine et sont en rapport avec la déchirure retinienne à l’origine du décollement : eclairs lumineux furtifs (phosphenes), petits points noir dans le champs visuel , impression d une pluie de suie (traduisant une hémorragie dans le corps vitré). L’œil n est aucunement douloureux.
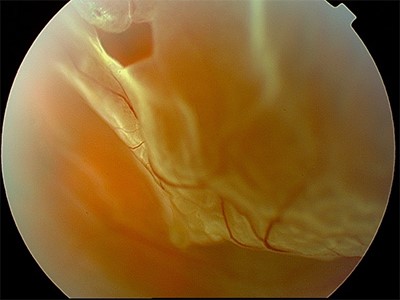
Le décollement de rétine est une urgence chirurgicale. L’intervention doit être programmée le plus rapidement possible. Elle est réalisée dans la majorité des cas dans le service de chirurgie ambulatoire sous anesthésie générale ou loco-régionale. Il s’agit d’un geste chirurgical réalisé sous microscope opératoire consistant à réappliquer la rétine décollée après réalisation d’une vitrectomie (ablation du vitré), traiter les déchirures par cryo-application ou laser et mettre en place un tamponnement par gaz fluorés (SF6, C2F6 ou C3F8) ou huile de silicone de façon à maintenir la rétine en place durant la cicatrisation.
Lorsqu’un tamponnement par gaz est utilisé, votre chirurgien vous demandera de respecter un positionnement strict qui conditionne la réussite de la chirurgie. Il est impératif de respecter ce positionnement.
La bulle de gaz se résorbera progressivement au cours des semaines qui suivent l’opération. Les voyages en avion et les séjours en altitude sont contre-indiqués tant que persiste une bulle de gaz dans l’oeil. Lorqu’un tamponnement par huile de silicone est utilisé, une deuxième intervention sera nécessaire après cicatrisation pour enlever cette huile qui ne se résorbe pas toute seule. Dans de rares cas, une chirurgie par voie externe avec mise en place d’une éponge suturée à la paroie externe du globe peut être préférée à la chirurgie endoculaire.
Dans 90% des cas, une réapplication rétinienne est obtenue après la 1ère intervention. Des récidives du décollement sont possibles. En cas de non réapplication rétinienne ou de récidive, il sera envisagé une ou plusieurs opérations complémentaires. La récupération de la vision dépend de l’état de la rétine avant l’intervention et du décollement ou non de la zone centrale de la rétine (la macula).
L'hémorragie intra-vitréenne
 Le terme « vitré », ou « corps vitréen », désigne le gel qui occupe la majeure partie du volume intra-oculaire (80% environ). Il occupe la partie postérieure de l’oeil.
Ce gel est transparent. Il est composé d’eau, de fibres de collagène et d’acide hyaluronique. La disposition de ces molécules est très particulière et permet au vitré d’être transparent.
De manière schématique, il faut considérer le corps vitréen comme une poche :
sa paroi, ou « hyaloïde », est adhérente aux structures oculaires qui l’entourent : le cristallin, en avant, la rétine et ses différents éléments en arrière.
son centre est le vitré central.
Une hémorragie intra-vitréenne (HIV) est un saignement qui survient à l’intérieur de la cavité vitréenne. Ce saignement peut venir de la partie antérieure de l’oeil (de l’iris notamment), mais il provient le plus souvent de la partie postérieure, en particulier de la rétine.
Principales causes de survenue
Décollement postérieur du vitré : le vitré peut léser un vaisseau sanguin rétinien en se décollant, ce qui peut déclencher une hémorragie ;
Une déchirure de la rétine, qui complique le décollement postérieur du vitré ;
Malformation vasculaire (anévrisme rétinien, tumeur vaso-proliférative…) ;
Rétinopathie proliférante par ischémie rétinienne (diabète, occlusion veineuse, post radiotherapie…
Dégénérescence maculaire liée à l’âge ;
Tumeurs oculaires
Une hemorragie sous arachnoidienne par ruptire d un anevrysme cérébral (syndrome de Terson)
Un traumatisme de l’œil
Il arrive également qu’aucune cause d’hémorragie ne soit retrouvée par le bilan ophtalmologique.
Symptômes
L’hémorragie intra-vitréenne est une cause de baisse de vision rapide, d’importance variable et toujours indolore. Le saignement, à son début, est souvent décrit par le patient comme un phénomène de « pluie de suie ». Il diffère ainsi des corps flottants, classiquement peu nombreux et moins mobiles.
Devant une telle situation, un examen ophtalmologique urgent est vivement recommandé.
Prise en charge
Hydratation et repos
Il est conseillé au patient de s’hydrater abondamment, par voie orale et de boire 1,5 à 2 litres d’eau par jour, en l’absence de contre-indication cardio-vasculaire. Cette attitude classique n’a, par contre, pas montré ses preuves sur le plan scientifique.
Le repos est également vivement conseillé, en évitant les déplacements ou les exercices inutiles.
Surveillance
L’évolution d’une hémorragie intra-vitréenne est variable. Parfois, le sang se lave spontanément en quelques jours ou semaines, avec une restauration complète de la vision.
Traitement de la cause de l’hémorragie
Il est fondamental de chercher l’origine du saignement et de prendre en charge une pathologie révélée par le saignement.
Lorsqu’une déchirure rétinienne est diagnostiquée, un barrage au laser Argon doit être réalisé sans délai afin d’éviter l’apparition d’un décollement de rétine.
Parfois, des injections intra-vitréennes d’anti-VEGF sont nécessaires, en cas de pathologie vasculaire rétinienne avec néo-vaisseaux rétiniens.
Chirurgie : la vitrectomie
Parfois l’hémorragie se fixe et le sang coagule à l’intérieur de l’œil. Le traitement est, dès lors, plus complexe et souvent chirurgical. Il consiste à :
Réaliser une ablation du vitré (vitrectomie), qui permet d’améliorer la vue et de réaliser la diagnostic de la cause de l’hémorragie, si celui ci n’avait pas encore pu être fait puis de le traitercomme du laser peropératoire.
Le terme « vitré », ou « corps vitréen », désigne le gel qui occupe la majeure partie du volume intra-oculaire (80% environ). Il occupe la partie postérieure de l’oeil.
Ce gel est transparent. Il est composé d’eau, de fibres de collagène et d’acide hyaluronique. La disposition de ces molécules est très particulière et permet au vitré d’être transparent.
De manière schématique, il faut considérer le corps vitréen comme une poche :
sa paroi, ou « hyaloïde », est adhérente aux structures oculaires qui l’entourent : le cristallin, en avant, la rétine et ses différents éléments en arrière.
son centre est le vitré central.
Une hémorragie intra-vitréenne (HIV) est un saignement qui survient à l’intérieur de la cavité vitréenne. Ce saignement peut venir de la partie antérieure de l’oeil (de l’iris notamment), mais il provient le plus souvent de la partie postérieure, en particulier de la rétine.
Principales causes de survenue
Décollement postérieur du vitré : le vitré peut léser un vaisseau sanguin rétinien en se décollant, ce qui peut déclencher une hémorragie ;
Une déchirure de la rétine, qui complique le décollement postérieur du vitré ;
Malformation vasculaire (anévrisme rétinien, tumeur vaso-proliférative…) ;
Rétinopathie proliférante par ischémie rétinienne (diabète, occlusion veineuse, post radiotherapie…
Dégénérescence maculaire liée à l’âge ;
Tumeurs oculaires
Une hemorragie sous arachnoidienne par ruptire d un anevrysme cérébral (syndrome de Terson)
Un traumatisme de l’œil
Il arrive également qu’aucune cause d’hémorragie ne soit retrouvée par le bilan ophtalmologique.
Symptômes
L’hémorragie intra-vitréenne est une cause de baisse de vision rapide, d’importance variable et toujours indolore. Le saignement, à son début, est souvent décrit par le patient comme un phénomène de « pluie de suie ». Il diffère ainsi des corps flottants, classiquement peu nombreux et moins mobiles.
Devant une telle situation, un examen ophtalmologique urgent est vivement recommandé.
Prise en charge
Hydratation et repos
Il est conseillé au patient de s’hydrater abondamment, par voie orale et de boire 1,5 à 2 litres d’eau par jour, en l’absence de contre-indication cardio-vasculaire. Cette attitude classique n’a, par contre, pas montré ses preuves sur le plan scientifique.
Le repos est également vivement conseillé, en évitant les déplacements ou les exercices inutiles.
Surveillance
L’évolution d’une hémorragie intra-vitréenne est variable. Parfois, le sang se lave spontanément en quelques jours ou semaines, avec une restauration complète de la vision.
Traitement de la cause de l’hémorragie
Il est fondamental de chercher l’origine du saignement et de prendre en charge une pathologie révélée par le saignement.
Lorsqu’une déchirure rétinienne est diagnostiquée, un barrage au laser Argon doit être réalisé sans délai afin d’éviter l’apparition d’un décollement de rétine.
Parfois, des injections intra-vitréennes d’anti-VEGF sont nécessaires, en cas de pathologie vasculaire rétinienne avec néo-vaisseaux rétiniens.
Chirurgie : la vitrectomie
Parfois l’hémorragie se fixe et le sang coagule à l’intérieur de l’œil. Le traitement est, dès lors, plus complexe et souvent chirurgical. Il consiste à :
Réaliser une ablation du vitré (vitrectomie), qui permet d’améliorer la vue et de réaliser la diagnostic de la cause de l’hémorragie, si celui ci n’avait pas encore pu être fait puis de le traitercomme du laser peropératoire. Corps flottants
 Le corps vitré est transparent mais il va se modifier avec le temps, formant des condensations : les corps flottants ou mouches volantes.
Le corps vitré est transparent mais il va se modifier avec le temps, formant des condensations : les corps flottants ou mouches volantes.
– Avec l’âge, le vitré se modifie, se liquéfie et forme des condensations généralement modérées. Mais parfois suffisamment importantes pour gêner la vie de tous les jours, le travail, la conduite, la lecture et la vision sur ordinateur. Ces modifications sont plus nombreuses, plus importantes et plus précoces chez les myopes car leur vitré est moins homogène.
Les opérés de cataracte, les personnes ayant subi un traumatisme oculaire, une inflammation intra-oculaire, sont également susceptibles de présenter des corps flottants.
Toutefois, il faut souligner qu’il n’est pas rare de voir des corps flottants chez des sujets non myopes, jeunes et en excellente santé.
Les corps flottants sont des tâches mobiles, points noirs ou filaments sombres plus ou moins sombres, plus ou moins définis, qui vont se promener, voltiger, comme suspendues dans l’air quand on fait bouger l’oeil. Les mouvements un peu brusques de l’œil font qu’ils se déplacent en même temps mais poursuivent leur mouvement après l’immobilisation des yeux. En général ils sont bien visibles quand on regarde une surface claire et uniformément éclairée : le plafond, le ciel, ou une page blanche. Ils sont parfois accompagnés de points brillants intermittents. Parfois existe la perception d’éclairs surtout lors de la constitution d’un décollement du vitré qui s’accompagne de l’apparition brutale de corps flottants.
Les deux yeux sont souvent atteints . La gêne visuelle dépend de l’emplacement de ces corps flottants : plus ils sont dans l’axe visuel et proche de la macula plus ils sont gênants mais il est certain que le profil psychologique de la personne joue un grand rôle : ils peuvent entraîner une véritable obsession et ne font qu’accroître l’anxiété d’un sujet déprimé.
– Le décollement postérieur du vitré :
L’âge favorise la présence des corps flottants, et on constate souvent leur majoration quand se produit après 50 ans, le décollement du vitré, qui est un phénomène courant dû à une liquéfaction du vitré, physiologique au cours du vieillissement. Le patient présente alors brutalement devant un œil des images de points noirs, toile d’araignée, de mouches volantes importantes et gênantes.
Le vitré se détache alors de ses attaches rétiniennes en tirant sur la rétine, ce qui peut engendrer des complications (décollement de rétine par traction et déchirure ou hémorragie).
L’évolution spontanée du décollement postérieur du vitré est dans la plupart des cas favorable avec une diminution ou une disparition des symptômes avec le temps. Cependant cette atteinte généralement bénigne n’est pas dénuée de plaintes et d’inquiétude et peut conduire à un nomadisme médical en cas de persistance de la gêne.
Il n’y a pas lieu de s’inquiéter devant la perception de corps flottants, de mouches volantes, de filaments…, mais leur apparition nécessite un examen approfondi de la rétine (fond d’oeil sur pupille dilatée) qui sera répété si ces corps flottants se multiplient ou si des éclairs apparaissent, fixes dans un endroit bien déterminé et persistent même les yeux fermés.
Le traitement de la rétine au laser argon ne s’impose que s’il existe des lésions périphériquespouvant entraîner un décollement de la rétine (déchirures, trou, palissades) afin d’éviter le décollement de la rétine. Il permet de créer une adhérence de la rétine à son épithelium sous jacent, autour d’une déchirure Ces lésions siégeant en rétine périphériques non visuelles, leur traitement au laser argon n’entraînera aucune complication, aucun déficit visuel. Il est important parfois, devant des lésions menaçantes, de bien faire comprendre au patient que le traitement au laser argon de la rétine est urgent: en effet, en cas de retard, un décollement de rétine peut se constituer, rendant le laser inefficace et imposant l’intervention chirurgicale. Ce traitement n’a pas pour but de supprimer les corps flottants mais d’éviter la complication grave que constitue le décollement de la rétine.
– Quelles sont les possibilités de traitement des corps flottants ?
Ne rien faire et attendre que le patient s’y habitue avec le temps, l’adaptation cérébrale permettant de négliger les symptômes. Le cerveau participe, en négligeant ces images parasites. Il peut aussi exister une diminution des corps flottants qui sédimentent dans le bas du vitré, en dehors de l’axe visuel, et peuvent devenir ainsi moins visibles. Il est donc souvent conseillé par les ophtalmologistes de s’habituer aux corps flottants ou d’oublier leur existence. Cependant si les corps flottants persistent plusieurs mois sans amélioration, il y aura rarement une amélioration avec le temps.
Il n’existe pas de traitement médicamenteux efficace des corps flottants.
– La vitrectomie : L’ablation chirurgicale est rarement indiquée pour supprimer les corps flottants, sauf cas très invalidants pour la vision,
– Un traitement par laser Yag peut être effectué dans les cas où les corps flottants sont très invalidants. Ce laser peut être entrepris sous certaines conditions: corps flottants uniques ou peu nombreux, bien visibles par l’ophtalmologiste à l’examen du vitré, de consistance pas trop fibreuse. Si les corps flottants ne sont pas situés trop près de la rétine (risque d’hémorragie rétinienne) ou du cristallin (risque de cataracte), un traitement par laser peut les aider à se résorber, les vaporiser et les faire disparaître ou les fractionner en petits corps flottants moins gênants.
Rétinopathies proliférantes
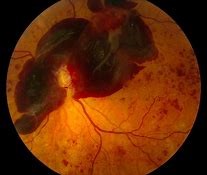 La rétinopathie diabétique proliférant est une atteinte de votre rétine en lien avec le diabète (rétinopathie diabétique) compliquée par l’apparition de vaisseaux anormaux à la surface de la rétine ou de la tête du nerf optique. Ces vaisseaux anormaux occasionnent des hémorragies dans le vitré et/ou des décollements tractionnels de la rétine et/ou un glaucome néovasculaire.
La rétinopathie diabétique proliférant est une atteinte de votre rétine en lien avec le diabète (rétinopathie diabétique) compliquée par l’apparition de vaisseaux anormaux à la surface de la rétine ou de la tête du nerf optique. Ces vaisseaux anormaux occasionnent des hémorragies dans le vitré et/ou des décollements tractionnels de la rétine et/ou un glaucome néovasculaire.
Une intervention chirurgicale permet d’enlever le sang dans le vitré, de prévenir ou traiter un décollement de rétine, ou un glaucome néovasculaire.
L’opération de vitrectomie pour rétinopathie diabétique proliférante est réalisée alors que le patient est installé sur le dos, en milieu chirurgical stérile et sous microscope après anesthesie loco regionale, rarement sous anethésie générale. Elle consiste, par un geste chirurgical endoculaire, à retirer le vitré (vitrectomie). Selon les cas, des gestes complémentaires seront associés : coagulation des néovaisseaux, section des brides, laser endoculaire, injections intraoculaires (anti-VEGF, corticoïde, gaz, huile de silicone), suture d’un matériel synthétique sur la paroi externe de l’œil, pelage maculaire. Une immobilisation minimale de quelques heures est nécessaire. Le mode d’hospitalisation est ambulatoire.
Les soins post-opératoires sont réduits à l’instillation de collyres, plus ou moins d’une pommade et au port d’une protection oculaire selon des modalités et durant une période qui vous seront précisées par votre chirurgien.
Les complications sévères de l’opération de vitrectomie pour rétinopathie diabétique proliférante sont assez rares. Une récidive de l’hemorragie intra vitréenne est en revanche fréquentes dans les jours qui suivent l’intervention d’evolution rapidement favirable.
